O que é a Retinopatia Diabética?
A Retinopatia diabética (RD) é uma complicação ocular da Diabetes Mellitus tipo 1 e tipo 2. Esta complicação poderá desenvolver-se alguns anos após o início de um quadro de Diabetes. É uma das principais causas de cegueira nos adultos na idade produtiva (dos 20 aos 70 anos).
Caso seja portador de diabetes, isto significa que o seu corpo não utiliza nem armazena o açúcar da maneira adequada. Os altos níveis de açúcar no sangue podem provocar lesões nos vasos sanguíneos da retina – a camada nervosa no fundo do olho que percebe a luz e ajuda a enviar imagens até ao cérebro. Esta lesão dos vasos retinianos e da retina é designada de Retinopatia Diabética.
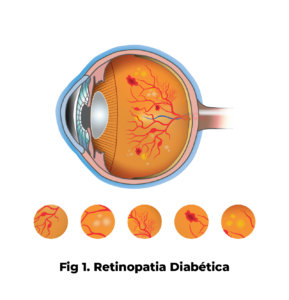
Fig.1: Retinopatia Diabética
Angiografia Fluoresceínica
A deteção precoce da retinopatia diabética resulta numa melhor proteção contra a perda de visão e, atualmente, devido aos métodos mais avançados de diagnóstico e tratamento, apenas uma pequena percentagem de pessoas que desenvolvem retinopatia diabética têm graves problemas de visão.
PREVENÇÃO
Sendo a prevenção um dos fatores predominantes na redução a longo prazo do risco de perda de visão, é fundamental cumprir algumas regras básicas para atrasar o aparecimento da RD ou evitar o seu agravamento. Sendo estas:
– Realizar anualmente uma consulta de oftalmologia;
– Realizar um controlo metabólico da diabetes, nomeadamente, de cumprir o plano de tratamento farmacológico, o plano alimentar e de exercício físico. É de extrema importância um controlo também da hipertensão arterial, colesterol, triglicerídeos e função renal.
SINTOMAS
Na retinopatia diabética, os sintomas variam conforme a fase em que se encontra a doença. Numa fase inicial, é assintomática, e, daí, a importância de uma consulta anual. Com o avançar da doença, o paciente vai notando a visão turva, um dos sintomas mais frequentes que vai agravando.
Quando marcar um exame?
Ao manter um controlo rigoroso do nível de açúcar no sangue e ao consultar regularmente um oftalmologista pode reduzir de maneira significativa o risco de perda de visão.
Logo após o primeiro diagnóstico de diabetes, deve fazer um exame aos olhos:
– Dentro de cinco anos após o diagnóstico, caso tenha uma diabetes tipo 1;
– Logo após o diagnóstico caso tenha uma diabetes tipo 2 (geralmente o diagnóstico é feito depois dos 30 anos).
Os portadores de diabetes devem marcar exames aos olhos com dilatação da pupila pelo menos uma vez por ano. Exames mais frequentes feitos por um oftalmologista podem ser necessários depois de diagnosticada a retinopatia diabética.
Recomenda-se que mulheres grávidas com diabetes marquem uma consulta no primeiro trimestre porque a retinopatia pode progredir rapidamente durante a gravidez.
Se precisa de um exame aos olhos deve lembrar-se que o seu nível de açúcar no sangue deve estar sobre controlo regular durante alguns dias antes de ir ao oftalmologista. Os óculos que funcionam bem quando o açúcar no sangue está fora de controlo, não funcionam bem quando o teor de açúcar é estável.
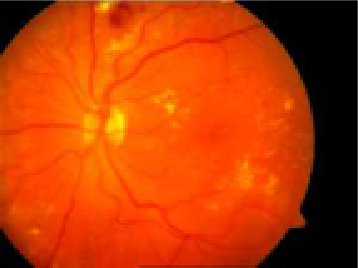
Fig.2: Retinopatia diabética
Tipos de Retinopatia Diabética
Existem dois tipos de retinopatia diabética: a retinopatia diabética não-proliferativa (RDNP- fig.1 e 2 – ver explicação anterior) e a retinopatia diabética proliferativa (RDP- fig. 3).
A RDNP, ou retinopatia diabética não-proliferativa, é uma fase da doença na qual os vasos da retina deixam sair sangue ou fluído (fig.1 e 2). Estes fazem inchar a retina (edema da retina) e levam à formação de depósitos (exsudatos duros). Ao mesmo tempo, estes vasos sanguíneos podem fechar progressivamente levando a que a retina fique com zonas que não recebem sangue (isquémia). Quando o edema ou a isquémia atingem a mácula – parte central da retina responsável pela visão de pormenor, como ler ou costurar – a visão é afetada.
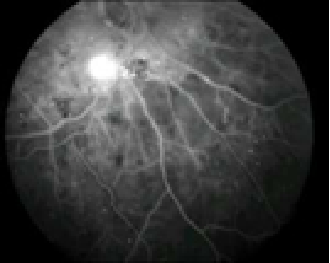
Fig.3: Angiografia Fluoresceínica
Retinopatia Diabética Proliferativa
-O Edema macular é um engrossamento da mácula, uma pequena área no centro da retina que nos permite ver os detalhes com clareza. O engrossamento é provocado pela passagem de fluído dos vasos sanguíneos da retina. Trata-se da causa mais comum de perda visual por diabetes. A perda de visão pode ser moderada ou grave, porém até mesmo nos piores casos, a visão periférica continua a funcionar.
– A Isquémia macular ocorre quando os pequenos vasos sanguíneos (capilares) fecham. A visão fica turva porque a mácula não recebe sangue em quantidade suficiente para funcionar bem. (Fig 3)
A RDP, ou retinopatia diabética proliferativa, apresenta-se quando novos vasos anormais (neovascularização) começam a crescer na superfície da retina ou do nervo ótico. A causa principal de RDP é a oclusão (fecho) extensa de vasos sanguíneos da retina, impedindo assim o fluxo sanguíneo adequado. A retina responde gerando novos vasos sanguíneos numa tentativa de fornecer sangue à área onde se fecharam os vasos originais (Fig 4).
Infelizmente os nossos vasos sanguíneos anormais não reabastecem a retina com um fluxo normal de sangue e, muitas vezes, estes novos vasos são acompanhados de tecido cicatricial que pode provocar enrugamento ou descolamento da retina.
A RDP pode levar à perda visual mais severa do que a RDNP por afetar tanto a visão central como a periférica.
A retinopatia diabética proliferativa provoca perda de visão de várias maneiras:
– Hemorragia vítrea: Os vasos novos e frágeis podem sangrar para dentro do vítreo, uma substância transparente parecida com uma geleia que reveste o centro do olho. Se a hemorragia vítrea for pequena, talvez a pessoa veja apenas algumas moscas volantes novas e escuras. Uma hemorragia muito grande pode obstruir a visão por completo. Pode levar dias, meses ou até mesmo anos, para reabsorver o sangue, conforme a quantidade do mesmo que esteja presente. Se o olho não elimina o sangue adequadamente dentro de um espaço de tempo razoável, a cirurgia (vitrectomia) pode ser a solução recomendada para o remover.
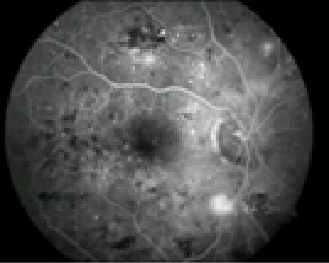
Fig.4: Angiografia Fluoresceínica
Retinopatia Diabética Proliferativa
CONTACTOS
COIMBRA
Rua Câmara Pestana, n.º 35-37
3030-163 Coimbra, Portugal
Tel.: +351 239 484 348
(Chamada para rede fixa nacional)
Tlm: +351 966 320 022
(Chamada para rede fixa nacional)
Fax: +351 239 481 487
(Chamada para rede fixa nacional)
E-mail: emc@oftalmologia.co.pt
AVEIRO
Oftalmológica
Av. Lourenço Peixinho, Nº 177-179, 2º andar
3800 – 167 – Aveiro
Tlf.: +351 234 382 847
(Chamada para rede móvel nacional)
Tlm.: +351 918 644 767
(Chamada para rede móvel nacional)
E-mail: aveiro@oftalmologia.co.pt
FORMULÁRIO
COIMBRA
Espaço Médico de Coimbra
Rua Câmara Pestana, n.º 35-37
3030-163 Coimbra, Portugal
Tel.: +351 239 484 348 /Tlm: +351 966 320 022
Fax: +351 239 481 487
E-mail: emc@oftalmologia.co.pt
AVEIRO
Rufino Silva – Clínica Oftalmológica
Av. Lourenço Peixinho, Nº 177-179, 2º andar
3800 – 167 – Aveiro
Tlf.: +351 234 382 847
Tlm.: +351 918 644 767
E-mail: aveiro@oftalmologia.co.pt
COIMBRA
Espaço Médico de Coimbra
Rua Câmara Pestana, n.º 35-37
3030-163 Coimbra, Portugal
Tel.: +351 239 484 348 /Tlm: +351 966 320 022
Fax: +351 239 481 487
E-mail: emc@oftalmologia.co.pt
AVEIRO
Rufino Silva – Clínica Oftalmológica
Av. Lourenço Peixinho, Nº 177-179, 2º andar
3800 – 167 – Aveiro
Tlf.: +351 234 382 847
Tlm.: +351 918 644 767
E-mail: aveiro@oftalmologia.co.pt

